
Ngoài thuật ngữ “ung thư vú thể ống xâm nhập” được sử dụng trong bài viết này, các “ung thư xâm nhập” có nguồn gốc từ cấu trúc tuyến ống của mô vú còn có thể được gọi với các tên gọi khác nhau như:
- Ung thư biểu mô thể ống xâm nhập của vú (Invasive ductal carcinoma of the breast – IDC).
- Ung thư vú xâm nhập loại không đặc hiệu (Invasive breast cancer of no special type – NST).
- Ung thư vú không phân loại khác (Breast cancer not otherwise specified – NOS).
Ung thư vú thể ống xâm nhập là loại thường gặp nhất của ung thư vú.
Để hiểu rõ hơn về thuật ngữ trên, chúng ta cần hiểu sơ lược về cấu tạo của tuyến vú.
Tuyến vú ở phụ nữ được cấu tạo bởi nhiều thành phần khác nhau, trong đó có một thành phần gọi là cấu trúc ống – có chức năng vận chuyển sữa từ bầu vú tới núm vú ở giai đoạn cho con bú. Các tổn thương ác tính xuất phát từ tế bào biểu mô lót mặt trong của các cấu trúc ống này được gọi chung là ung thư biểu mô thể ống. Nếu tế bào ung thư mới chỉ khu trú tại cấu trúc ống đó thì được gọi là ung thư vú thể ống tại chỗ, còn khi tế bào ung thư đã vượt ra ngoài thành ống và “xâm nhập” vào các cấu trúc lân cận thì được gọi là ung thư vú thể ống xâm nhập.
Tuy có cùng nguồn gốc từ cấu trúc ống, song các tế bào ung thư không phải lúc nào cũng có hình thái tổn thương giống nhau khi đánh giá trên kính hiển vi. Do vậy mà tùy vào hình thái, độ biệt hóa của tế bào và sự sắp xếp của tổ chức ung thư mà đôi khi ung thư vú thể ống xâm nhập còn được gọi là ung thư vú xâm nhập “loại không đặc hiệu” hay ung thư vú “không phân loại khác”, đôi khi còn có thể gặp ung thư vú thể hỗn hợp giữa thể ống và thể khác.
Mặc dù rất hiếm gặp song nam giới cũng có bị ung thư vú và ung thư vú thể ống xâm nhập cũng là thể thể thường gặp nhất ở nam giới.
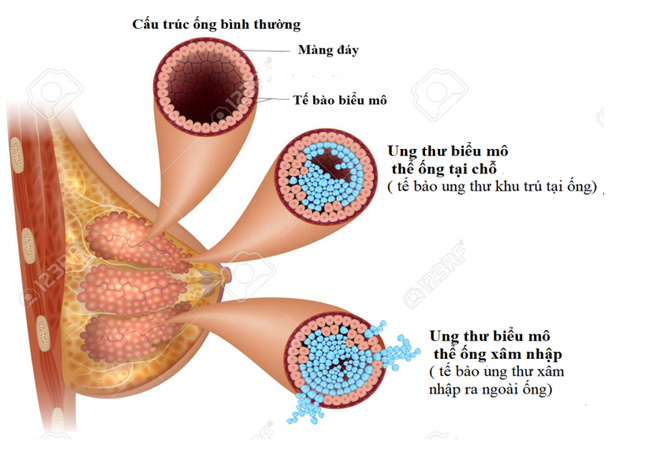
(Nguồn: Guniita)
Tùy thuộc vào giai đoạn mà khối u ác tính ở vú có thể gây ra các triệu chứng sau:
+ Xuất hiện khối u, thường là một cục cứng đơn độc (đôi khi có thể là một vài cục), hoặc đôi khi chỉ là thấy một vùng của vú “dày” hơn, sờ thấy có mật độ “khác” hơn so với xung quanh.
+ Thay đổi da vú như một vùng da bị nhăn lại hoặc lõm xuống.
+ Tụt núm vú và/hoặc chảy dịch bất thường núm vú.
+ Thay đổi kích thước, hình dạng của vú mà trước đó vẫn bình thường.
+ Đau liên tục (thường là một bên) vú hoặc hố nách.
+ Xuất hiện cục cứng hoặc sưng nề vùng nách.
+ Mặc dù ít phổ biến hơn, song một số trường hợp có thể gặp bệnh Paget vú – biểu hiện bởi xuất hiện ban, dát đỏ bất thường khu trú ở vùng núm vú, quầng vú.
Các bất thường kể trên có thể được phát hiện bởi bác sỹ qua khám bệnh hoặc do bạn tự phát hiện ra qua việc tự khám vú tại nhà. Một số trường hợp được phát hiện tình cờ qua khám sàng lọc mà không có bất kì biểu hiện nào kể trên.
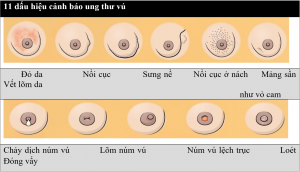
Nguồn: MD Anderson Cancer Center
Bên cạnh việc thăm khám, để chẩn đoán ung thư vú nói chung cũng như ung thư vú thể ống xâm nhập nói riêng, bác sỹ sẽ cần phải kết hợp các phương pháp xét nghiệm khác, bao gồm:
- Chụp X-quang vú (mammography).
- Siêu âm tuyến vú.
- Chọc hút kim nhỏ (FNA) khối u hoặc hạch nghi ngờ (sử dụng kim và xi-lanh để lấy tế bào từ u và/hoặc hạch nghi ngờ, và quan sát dưới kính hiển vi để phát hiện tế bào ung thư nếu có).
- Sinh thiết kim: Sử dụng một kim lớn hơn để lấy một mẫu tổ chức u hoặc hạch rồi quan sát dưới kính hiển vi. Sinh thiết bằng kim lớn không những phát hiện tế bào ung thư mà còn thấy được sự xâm lấn của tế bào ung thư ra xung quanh.
Ngoài ra, để chẩn đoán giai đoạn bệnh, bác sỹ sẽ chỉ định các phương pháp khác: XQ ngực, siêu âm ổ bụng, cắt lớp vi tính, xạ hình xương, PET-CT, …
Điều trị ung thư vú là điều trị đa mô thức, tức là phối hợp nhiều phương pháp khác nhau, bao gồm phẫu thuật, xạ trị và điều trị bằng thuốc (nội khoa). Tùy thuộc vào giai đoạn mà bác sỹ sẽ đưa ra phương pháp điều trị ưu tiên cho từng thời điểm, trong đó phẫu thuật là điều trị cơ bản khi bệnh ở giai đoạn chưa di căn xa.
Các phương pháp điều trị phẫu thuật triệt căn với ung thư vú gồm 2 nhóm:
- Phẫu thuật bảo tồn tuyến vú (breast-conserving surgery): cắt bỏ rộng khối u kèm theo vét hạch nách, phần tuyến vú lành vẫn được bảo tồn. Phẫu thuật bảo tồn cần đảm bảo diện cắt không còn tế bào ung thư.
- Phẫu thuật cắt tuyến vú: cắt bỏ toàn bộ tuyến vú, bao gồm cả quầng vú và núm vú.
Việc lựa chọn loại phẫu thuật phù hợp với từng người bệnh phụ thuộc vào nhiều yếu tố, trong đó yếu tố liên quan trực tiếp tới khối u bao gồm:
- Vị trí khối u.
- Kích thước khối u, trong đó cân nhắc về tương quan giữa kích thước u và thể tích vú của từng người để đảm bảo vừa phẫu thuật được triệt để, vừa hiệu quả về mặt thẩm mỹ. Có hay không nhiều hơn 2 u ở các phần tư khác nhau của vú.
Các nghiên cứu đã chỉ ra rằng, về mặt hiệu quả điều trị, phẫu thuật bảo tổn tuyến vú sau đó xạ trị có thời gian sống tương đương với phẫu thuật cắt toàn bộ tuyến vú. Nếu bạn còn phân vân giữa 2 lựa chọn, bạn nên trao đổi với bác sỹ điều trị để được tư vấn kỹ hơn.
Nếu bạn lựa chọn phẫu thuật cắt toàn bộ tuyến vú, để đảm bảo tính thẩm mỹ, bác sỹ có thể đề xuất với bạn về phẫu thuật tạo hình lại tuyến vú sau khi đã bỏ toàn bộ vú. Có nhiều phương pháp tạo hình vú khác nhau và có thể được tiến hành ngay sau khi cắt toàn bộ tuyến vú trong cùng một lần mổ hoặc sau một vài tháng, thậm chí là vài năm. Nếu không làm phẫu thuật tái tạo vú, nếu có nhu cầu bạn có thể sử dụng thêm quả độn ngực- vú nhân tạo được thiết kế đi cùng với áo ngực.
Bên cạnh việc cắt bỏ u vú, việc kiểm soát hạch nách đóng vai trò quan trọng trong phẫu thuật triệt để ung thư vú. Do vậy mà ngoài việc loại bỏ u vú, bác sỹ phẫu thuật có thể tiến hành vét hạch nách ngay trong khi phẫu thuật một cách thường quy (nếu đã có bằng chứng về di căn hạch nách) hoặc sẽ xác định rõ xem có hay không tình trạng di căn hạch nách trước khi quyết định việc có hay không vét hạch. Khi chưa có bằng chứng về di căn hạch nách qua siêu âm và chọc hút tế bào, phương pháp tốt nhất hiện nay để xác định có hay không di căn hạch nách trước khi phẫu thuật là kỹ thuật sinh thiết hạch cửa.
Hạch cửa (hạch gác) là hạch đầu tiên mà tế bào ung thư có khả năng di căn tới. Bằng kĩ thuật tiêm thuốc nhuộm màu hoặc chất phóng xạ đánh dấu, hạch cửa sẽ được “hiển thị” một cách rõ ràng khi phẫu tích, sau đó sẽ được lấy mà mang đi xét nghiệm dưới kính hiển vi. Nếu hạch cửa có tế bào ung thư thì phẫu thuật vét hạch nách sẽ được tiến hành; nếu hạch cửa không có tế bào ung thư thì có thể không cần vét hạch nách một cách thường quy.
Điều trị bổ trợ là các phương pháp điều trị được áp dụng sau phẫu thuật triệt để, bao gồm:
- Hóa trị
- Xạ trị
- Điều trị hooc-môn
- Điều trị đích Dùng biphosphonat
Mục đích của điều trị bổ trợ là nhằm tiêu diệt tết bào ung thư còn “còn lại” sau phẫu thuật, từ đó giúp giảm tỉ lệ tái phát và di căn về sau. Việc áp dụng một hay phối hợp nhiều phương pháp điều trị bổ trợ phụ thuộc vào nhiều yếu tố như giai đoạn bệnh, đặc điểm sinh học của khối u, …
Một số trường hợp các phương pháp trên lại được sử dụng trước khi phẫu thuật triệt để và được gọi là điều trị tân bổ trợ.
Hóa trị là phương pháp điều trị nhằm tiêu diệt tế bào ung thư thông qua việc sử dụng các thuốc gây độc tế bào. Chỉ định hóa trị phụ thuộc vào nhiều yếu tố như: kích thước u, độ ác tính của tế bào, tình trạng di căn hạch nách, đặc điểm sinh đặc.
Xạ trị là phương pháp dùng tia X có năng lượng cao để tiêu diệt tế bào ung thư. Xạ trị thường được chỉ định sau phẫu thuật bảo tồn tuyến vú, sau phẫu thuật cắt tuyến vú với khối u có kích thước lớn và/hoặc có di căn hạch nách.
Một số loại ung thư vú được kích thích phát triển nhờ hooc-môn estrogen, những loại ung thư này khi làm xét nghiệm sẽ có thụ thể của estrogen dương tính (ER+). Điều trị nội tiết là biện pháp sử dụng các thuốc có tác động lên thụ thể của hooc-môn estrogen nhằm ngăn cản hoo-môn estrogen “tiếp xúc” với tế bào ung thư vú, từ đó ngăn chặn tế bào ung thư phát triển. Có nhiều biện pháp điều trị nội tiết khác nhau, lực chọn phương pháp nào phụ thuộc vào nhiều yếu tố: tuổi, tình trạng kinh nguyệt, …
Điều trị đích là biện pháp dùng các thuốc có tác dụng ức chế sự tăng sinh của tế bào ung thư bằng cách tác động vào các khâu trong quá trình truyền tín hiệu bên trong tế bào ung thư. Hiện nay có nhiều thuốc điều trị đích khác nhau, trong đó trastuzumab được được sử dụng nhiều nhất và chỉ định cho những trường hợp có thụ thể HER2 dương tính.
Xét nghiệm HER2 được thực hiện trên mẫu bệnh phẩm sinh thiết hoặc sau phẫu thuật. Để có thông tin và được tư vấn thêm về tình trạng thụ thể HER2, bạn có thể trao đổi thêm với bác sỹ điều trị.
Biphosphonat là một nhóm thuốc có tác dụng làm chậm hoặc giảm nguy cơ loãng xương trên người bệnh ung thư vú sau mãn kinh (mãn kinh tự nhiên hoặc sau điều trị nội tiết), đồng thời làm giảm nguy cơ gãy xương trên những người bị ung thư vú di căn xương.
Sau khi kết thúc điều trị đặc hiệu tại bệnh viện bằng phẫu thuật, xạ trị, hóa chất, … bạn vẫn cần được được theo dõi định kì để phát hiện sớm tình trạng bệnh tái phát di căn.
Nếu bạn được phẫu thuật bảo tổn tuyến vú, việc theo dõi định kỳ cần chụp X-quang vú 2 bên một cách thường quy còn nếu phẫu thuật cắt tuyến vú thì chụp X-quang đối với vú còn lại.
Bên cạnh đó bạn cũng cần lưu ý về bất kỳ những thay đổi bất thường nào trên da vùng phẫu thuật hoặc lân cận nhằm phát hiện sớm hiện tượng tái phát di căn, đồng thời thông báo cho bác sỹ hoặc y tá chăm sóc về những khó chịu bạn gặp phải do tác dụng không mong muốn của phẫu thuật và/hoặc xạ trị để được tư vấn và xử trí kịp thời.
Khi bạn bị ung thư vú thì nguy cơ bị ung thư vú bên còn lại sẽ cao hơn so với người không bị ung thư vú, do vậy cần lưu ý tự khám vú thường xuyên và lưu về những thay đổi bất thường trên vú còn lại.
Bị chẩn đoán mắc ung thư vú sẽ là một khó khăn và đầy thử thách với bạn, có thể có những lúc bạn cảm thấy cô đơn và tách rời với thế giới quanh bạn. Có rất nhiều người có thể giúp đỡ bạn, do vậy đừng ngần ngại chia sẻ những khó khăn bạn đang gặp phải với người thân và đội ngũ chăm sóc sức khỏe. Nếu bạn cần hỗ trợ tâm lý nhiều hơn từ chuyên gia, hãy thông báo với y tá chăm sóc hoặc bác sỹ điều trị để có thể nhận được hỗ trợ từ bác sỹ tâm lý.